- Start
- Projekt Smart Living
- Steine für Organspende
- Kolumnen
- Pressearbeit
- Nephro Presseschau
- Stichpunkt Dialyse
- Meine Kindheit mit Dialyse
- Dialyse: Hintergründe, Fakten & Erfahrungen
- Organspende & Verantwortung
- Über Spektrum Dialyse
- Mein Weg
- Mittendrin: Dialyse & Alltag
- Thomas Lehn Lebenswerk
- My Net
- Was kostet die Dialyse
- Termine Spektrum Dialyse
- Links
- Kontakt
- Danke
- Für Ärzte

Fragen und Antworten zum Thema Shunt
Wie lange funktioniert eigentlich der Shunt, wenn man transplaniert ist?
Bleibt der ewig funktionstüchtig? Muss man einen neuen Shunt machen, wenn man wieder zur Dialyse muss - auch noch nach Jahren? Bei mir sieht der Shunt nämlich aus, als wenn da eine fette Schlange
unter der Haut wäre. Bleibt das immer so?
Antwort von Herrn Dr. Petzold:
Ein Shunt bleibt offen, auch wenn er nicht genutzt wird. Mit Wegfall der Dialyse entfällt
ja auch die mechanische Schädigung für die Shuntvene, die nun nicht mehr 3 x pro Woche mit einer großen Hohlnadel angestochen wird. Er bleibt also erst recht offen. Wenn die Shuntvene kosmetisch
stört, dann kann man den Shunt in der Nähe der Nahtstelle Arterie / Vene unterbinden. Die Shuntvene ist dann nicht mehr so prall gefüllt und fällt kaum noch auf. Sie bleibt dennoch meistens ab
dem ersten größeren Seitenast offen, so dass man sie unter Verlust nur weniger Zentimeter Punktionstrecke im Bedarfsfall neu anschließen kann. Das geht meistens sogar ganz gut. Der Shunt ist
danach sogar rasch punktionsfähig.
Hauptziel sollte jedoch der Erhalt der Funktion der transplantierten Niere sein.
Priv-Doz Dr med Thomas Petzold
Chefarzt
Schwerpunkt Gefäßchirurgie
Klinikum Saarbrücken
Welche Möglichkeiten hat der Dialysepatient selbst, dass sich sein neuer Shunt gut
entwickelt? Gibt es ein spezielles Shunttraining? Wenn ja, sollte man dieses Shunttraining auch noch bei einem älteren Shunt machen?
Wieviel Zeit braucht ein neu angelegter Shunt (und PTFE Shunt) bis er punktierbar ist?
Antwort von Herrn Metzler:
ielen Dank für Ihr Interesse an dieser (lenbens-)wichtigen Materie.
Mit der Frage, wie die Patientin/der Patient selbst die Shuntentwicklung positiv unterstützen kann, werde ich fast täglich konfrontiert.
Leider kann ich jedem nur allgemeine Hinweise geben, denn ein direkt förderliches Verhalten gibt es nicht.
Wichtig ist, dass die operierte Extremität, meist der Arm, bis zur abgeschlossenen Wundheilung, also ca. 14 Tage, geschont wird. Auch wenn es sich meist äußerlich nur um kleine
Wunden handelt, so liegt doch darunter eine Verbindung zwischen einer Schlagader und einer Vene, so dass es bei einer Überbeanspruchung zu Komplikationen, z.B. einer arteriellen Blutung kommen
kann. In einigen Fällen mussten wir deshalb nachoperieren.
Von dem vielfach empfohlenen Shunttrainig würde ich eher abraten, weil wir auch dabei in etlichen Fällen Komplikationen (Nachblutungen und Shuntverschlüsse) erlebt haben. Nach meiner Überzeugung ist der pulsierende Blutdruck, der innen im Shunt herrscht, das Entscheidende, um die Shuntentwicklung in den ersten vier bis sechs Wochen zu befördern. Nach diesem Zeitraum ist eine weitere Shuntentwicklung selten zu beobachten. Der Shunt kann dann aber durch geschickte Punktion weiter verbessert werden: wenn der gesamte Shunt gleichmäßig punktiert wird, kommt es meist sowohl zu einer Größenzunahme der Shuntvene als auch zu einer weiteren Annäherung der Shuntvene an die Haut, was die Punktionen erleichtert.
Ein Shunttraining beim älteren Shunt dürfte uneffektiv sein, weil beim älteren Shunt die Shuntvene eine so kräftige Venenwand entwickelt hat, dass durch bloßes Training eine Erweiterung des Shunts nicht vorstellbar ist. Allerdings besteht auch gerade hier die oben beschriebene Möglichkeit, den Shunt durch geschickte Punktionen zu verbessern , die Dialysefachkräfte sprechen vom "Aufpunktieren" und vom "Hochpunktieren".
Nach der Shuntanlage sollte man wenigstens zwei, eher drei Wochen bis zur Erstpunktion warten, damit ein Eigengefäßshunt einen ausreichenden Durchmesser und eine ausreichende gekräftigte Wand hat, bzw. ein Prothesenshunt fest genug mit dem umgebende Gewebe verwachsen ist. Wird ein Prothesenshunt zu früh punktiert, so kann es zu Blutungen in das Prothesenlager kommen. Auf jeden Fall sollte man einen Prothesenshunt so lange nicht punktieren, wie die operierte Extremität geschwollen ist. Diese Reaktion auf das künstliche Blutgefäß ("Perigraftreaktion") kann in Einzelfällen bis zu drei Monaten andauern.
Ernst U. Metzler
Facharzt für Shuntchirurgie
und Leiter der Abteilung Nephrologisches Zentrum Shuntchirurgie Niedersachsen
in Hann-Münden
Alle Hämodialysepatienten bekommen geraten, wenn sie einen Shunt operiert bekommen und an die Dialyse müssen, dass man niemals am Shuntarm Blutdruck messen und niemals Blut abnehmen soll.
Mit dem Blutdruckmessen verstehe ich noch, aber das Verbot am Shunt Blut abzunehmen ist mir
nicht ganz logisch.
Wenn man als Dialysepatient schon schlechte Blutgefäße hat, werden diese durch das häufige Blutabnehmen u. U. zerstört. Vielleicht werden gerade diese Gefäße später für einen Shunt
benötigt?
Im Shunt Blut abzunehmen ist einfacher, aber durch den honen Druck auch wiederum gefährlicher.
Wie ist Ihre Meinung zu diesem Thema?
Antwort von Herrn Dr. Schneider:
Die Blutdruckmessung sollte insbesondere nicht direkt auf dem Shunt erfolgen, da es doch
durch einen sehr hohen Druck (260mmHg) zu einer Venenwandverletzung und Shuntverschluß kommen kann - zumindest theoretisch.
Das Risiko sollte man jedenfalls nicht eingehen.
Die einfache Blutabnahme am Shuntarm unterhalb des Shunts, z. B. an der Hand halte ich für völlig unproblematisch, jedoch muß eine Stauung der Venen vermieden werden (s. Blutdruckmessung). Bei Oberarmshunts kann durchaus auch am Unterarm Blut abgenommen werden.
Auf eine Verweilkanüleneinlage sollte allerdings unbedingt verzichtet werden, da es gerade bei Dialysepatienten rasch zu Infekten durch Hautbakterien kommen kann, was natürlich am Shuntarm selbst
besonders zu vermeiden ist.
Gerade Infektionen bedeuten eine Gefahr für den Shunt und sollten vermieden werde.
Ebenso müssen, bei ja begrenzten Möglichkeiten der Shuntanlage mit eigenen Venen, alle noch evtl. möglichen und das heißt alle oberflächlichen etwas kräftigeren gerade verlaufenden Venen beider
Arme geschont werden und dürfen nicht durch Verweilkanülen und Infekte zerstört werden.
Daher halte ich die Blutabnahme und Verweilkanüleneinlage bei Dialyse- und Prä-Dialysepatienten an den Händen, wenn auch vielleicht besonders unangenehm, für die günstigste Variante.
Dr. med. Matthias Schneider
Chefarzt HELIOS Klinikum Erfurt
Gefäßzentrum - Abteilung Gefäßchirurgie
Wie verändern sich die Gefäße nach einer Shuntneuanlage?
Antwort von Herrn Dr. Limberger
Mit der Anlage eines arterio-venösen Shuntes oder einer arterio-venösen Fistel ist keine statische Situation eingetreten.
Vielmehr versucht der Körper mit seinen regulativen Möglichkeiten so lange Veränderungen im Bereich der angeschlossenen Vene, solange dieser Gefäßkurzschluss besteht. Dabei treten typische
Veränderungen der Gefäße auf. Im Bereich der Arterie kommt es zu Gefäßwandumbauten, die dazu führen, dass eine deutliche Kaliberzunahme entsteht. Die Arterie nimmt sozusagen einen venösen
Charakter an.
Bei den Veränderungen im Bereich der Vene ist zu unterscheiden zwischen anastomosennahen und anastomosenfernen Veränderungen. Die anastomosennahen Veränderungen beziehen sich auf einen Bereich
von ca. 1,5 bis 3 cm nach der arterio-venösen Anastomose. Wie bereits erwähnt, kommt es anastomosennah zur physiologischen Reaktion der Vene mit einer Verstärkung der Venenwand. Diese Verstärkung
findet nach innen statt, die sogenannte Intima-Hyperplasie. Es zeigt sich häufig eine geringe Kaliberzunahme der Vene und es kommt im Laufe der Zeit bei Fortbestehen zu einer Wandsklerosierung.
Anastomosenfern ist eine deutliche Volumenzunahme der Vene auszumachen. Hier nimmt die Vene eine arterien-ähnliche Wandstruktur mit einer Vermehrung von Muskelzellen im Bereich Arterienwand
(Muscularis media) an.
Kurzstreckige Verengungen im Bereich der Venen sind häufig an Abgängen von Seitenästen der Venen erkennbar. Hier kommt es physiologisch zu einer Verstärkung der Gefäßwand und somit einer geringeren Ausbildung durch den arteriellen Blutstrom. Aber auch die Benutzung des Shuntes an sich führt zwangsläufig zu Veränderungen. Es werden beispielsweise Aussackungen des Shunts (Shuntaneurysmata) beobachtet, wenn sehr häufig im gleichen Bereich der Dialyseshunt punktiert wird.
Verhärtungen (Sklerosierung des Shuntes) können auch hervorgerufen werden, indem es mehrfach in diesem Bereich einblutet. Auch Fehlfunktionen sind mit einem Austritt von Blut aus dem Dialyseshunt
in das umliegende Gewebe verbunden. Dadurch kann der Druck um das Gefäß so groß werden, dass dieses von außen komprimiert wird. Nicht zuletzt sind Shunt-Veränderungen aufgrund von entzündlichen,
bakteriellen Infektionen zu erwähnen.
Chefarzt Dr med. A. Limberger:
Facharzt für Chirurgie, Facharzt für Viszeralchirurgie,
Notfallmedizin, Medizinische Informatik
Kreiskrankenhaus Schrobenhausen
Shuntchirurgie
Högenauer Weg 5
86529 Schrobenhausen
Ich hatte vor 5 Jahren Brustkrebs. Deshalb wurden am linken Arm 13 Lymhknoten entfernt. Nun meine Frage: Ich möchte den Shunt am linken Arm.
Antwort von Frau Dr. Frizen
In Einzelfällen, wenn es keine andere Möglichkeit gibt, kann man auf der Seite, wo die Lymphknoten entfernt wurden, einen Shunt anlegen, aber häufig gibt es doch Probleme im Sinne von Lymphabflussstörungen mit Schwellung des Armes nach Shuntanlage.
Wenn der Arm bereits jetzt, ohne Shunt, unter Belastung zur Schwellung neigt, würde ich es nicht versuchen, an diesem betroffenen Arm einen Shunt anzulegen.
Die Dame soll auf jeden Fall vor Shuntanlage eine Venendarstellung machen lassen, weil durch die OP ja auch einmal im venösen Abflussbereich eine Störung auftreten kann.
Dr. med. Franziska Frizen
Oberärztin
Fachärztin für Chirurgie / Gefäßchirurgie
Zentrum für Shuntchirurgie
Stiftung Deutsche Klinik für Diagnostik GmbH
Aukammallee 33
65191 Wiesbaden
31 Jahre Dialyse, davon 30 Jahre in der Heimdialyse,
Berlin
2 Fragen
1. die Disskusion über die Abdrückbänder hat mich veranlasst ohne Tupfer, nur mit Handschuh, meinen Shunt abzudrücken. Ich fand es super. Fühlte genau den Blutfluß, traf punktgenau und es ging schneller. Hast Du darüber Erkenntnisse?
2. Ich habe mir nochmal Deine beiden Letter angesehen. Fand aber außer der Vorsorge mit ASS keine Ausführungen über das Thema: Warum kommt es zum Shuntverschluß ?. Was sagen Deine Experten dazu?
Normal hört man oft die Aussage: liegt am hohen Hb, zB zur EPO-Disskusion in DO. Nach meiner Meinung liegt es mehr an der Anämie, den erhöhten Thromozyten, zu geringem NO und natürlich den Stömungsverhältnissen im Shunt mit der Stenosebildung.
Antwort
ich war heute Vormittag in der Buchhandlung und habe nochmal nachgesehen in "Dialyseshunts" von Hepp zum Thema Shunttrombose, auf Seite 364 gibt es eine Tabelle danach sind Shuntverschlüsse auf folgende Ursachen zurückzuführen:
35 % verursacht durch Wandsklerose,
7 % Blutdruckabfall nach starker Entwässerung und Hb-Anstieg
1,4 % Shuntkompression
0,4 % Epo ( und das hat nach meiner Meinung etwas mit Fe-Mangel zu tun)
Zur Frage von Patienten
Was sind die häufigsten Ursachen, die zu einem Dialyseshuntverschluss führen?
Antwort von Herrn Dr. Mickley
Schon während der Erstanlage eines Dialyseshunts machen dem Operateur nicht selten die schwierigen Gefäßverhältnisse beim Patienten zu schaffen. Nicht zuletzt reduzieren vorausgegangene, häufige Punktionen von Arterien und Venen bei den schon vor Beginn der Hämodialysebehandlung chronisch Kranken die Zahl der für die Operation nutzbaren Gefäße. Frühzeitig nach der Operation auftretende Verschlüsse sind entweder auf ein chirurgisch-technisches Problem oder (häufiger) auf die schwierigen Ausgangsverhältnisse beim Patienten zurückzuführen.
Im weiteren Verlauf kann die häufig bei Dialysepatienten nachweisbare Hypotonie (1), eventuell in Kombination mit Blutdruckschwankungen (hervorgerufen durch eine suboptimale Dialyseführung oder durch großen Volumenentzug bei mangelnder Patientencompliance), zur Thrombose (2) des Gefäßzugangs führen. Auch eine zu lange oder zu starke Kompression (3) der Punktionsstellen nach der Dialyse oder ein Hämatom (4) durch eine nicht ausreichende Kompression (3) oder durch eine Fehlpunktion können den Verschluss eines sonst gut funktionierenden Zugangs bewirken.
Die häufigste Ursache für den akuten Verschluss des Dialysezugangs sind jedoch langsam entstehende Stenosen (5) im Zugang selbst oder in den zu- und abführenden Gefäßen. Nach Anlage einer Dialysefistel kann die unphysiologische Beanspruchung der Vene durch das extreme arterio-venöse Druckgefälle und den „unnatürlich" hohen Blutfluss im Gefäß, aber wohl auch das operative Trauma der Freilegung der Vene anlässlich der Shuntanlage, eine Verdickung der Venenwand bewirken, die zu einer zunehmenden Einengung ihres Lumens führt. Dieser "Degenerationsprozess" wird durch die immer wiederkehrenden, punktionsbedingten Verletzungen der Venenwand mit unterhalten. Schließlich kann auch ein Fortschreiten der bei Dialysepatienten häufigen Arteriosklerose zu Stenosen (5) der Armarterien und damit zum Versagen des Gefäßzugangs führen.
Beim Prothesenshunt kann Narbengewebe, das durch die zahlreichen Punktionslöcher in das Lumen der Prothese hineinwächst, die Entstehung von Stenosen (5) im Shuntverlauf bewirken. Die häufigste Ursache für das Spätversagen von Prothesenshunts ist jedoch eine zunehmende Stenosierung der venösen Anastomose (6). Bereits die auch bei sorgfältigster Technik nicht zu verhindernde operative Traumatisierung der Gefäßwand anlässlich der Prothesenimplantation löst einen „Heilungsprozess" aus, der über eine narbige Schrumpfung zur Anastomosenstenose führt. Dieser Prozess wird noch unterhalten durch die Anpassungsvorgänge in der Gefäßwand an die unphysiologische Dauerbeanspruchung durch den nach der Shuntanlage erhöhten Blutdruck und Blutfluss der Vene.
Sowohl bei der av-Fistel als auch beim Prothesenshunt lassen sich die Thromboseraten durch sogenannte Serviceoperationen deutlich senken und damit die Funktionsraten anheben. Dennoch liegt die kumulative Funktionsdauer (gesamte Funktionszeit eines Dialysezugangs unter Einschluss erfolgreicher Korrekturen) im Mittel beim Prothesenshunt nur bei etwa 2 Jahren, bei der av-Fistel immerhin bei 5 bis 6 Jahren oder mehr. Voraussetzung für die erfolgreiche Korrektur einer Stenose (5) vor der Thrombose (2) des Dialysezugangs ist deren rechtzeitige Erkennung.
1. Hypotonie: erniedrigter Blutdruck
2. Thrombose: Verschluss eines Blutgefäßes (hier: Dialysezugangs) durch Gerinnselbildung
3. Kompression: Ausübung von Druck (hier: zur Blutstillung)
4. Hämatom: Bluterguss
5. Stenose: Engstelle
6. Anastomose: Nahtverbindung zwischen Gefäßen (hier: zwischen Shuntprothese und Vene)
Dr. med. Volker Mickley
Fachbereich Gefäßchirurgie am
Klinikum Mittelbaden gGmbH
Kreiskrankenhaus Rastatt
Engelstr. 39, 76437 Rastatt
Tel.: 07222/389-4214
Fax: 07222/389-64201
Sollte man eine Kunststoffprothese beim Punktieren stauen?
Antwort von Herrn Dr. Kasprzak
Für die Anlage eines Kunststoff-Shunts wird üblicherweise eine relativ dickwandige PTFE-Prothese verwandt.
Diese hat den Vorteil, in der Regel gut tastbar zu sein und bietet der Nadel ausreichenden Widerstand, um eine Verletzung der Hinterwand zu vermeiden.
Zur Punktion müßte dann nicht gestaut werden. Sollten diese Voraussetzungen jedoch nicht gegeben sein, hätte ich keine Bedenken gegen das Anlegen einer Staubinde, wenn die Punktion dadurch erleichtert und somit sicherer wird.
OA Dr. Bernd Kasprzak
leitender Oberarzt des Gefäßzentrums der Universitätsklinik Münster
Universitätsklinikum Münster Gefäßchirurgie
Domagkstraße 5
48149 Münster
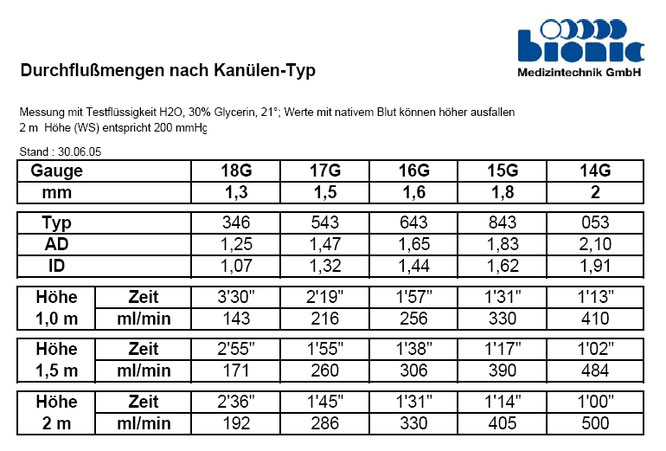
Ich nehme Dialysekanülen der Marke Bionic Modell: 17 G, 20mm. Das bedeutet, der Nadeldurchmesser dieser Nadel ist 1,5mm. Ich steche mit den Punktionsnadeln, damit ich nicht zu große Punktionslöcher in meinen Kunststoffshunt stanze. Der Nachteil ist aber, ich kann mit diesen Dialysenadeln nur bis zu einer bestimmten Blutpumpengeschwindigkeit dialysieren. Gibt es eine Tabelle, die aufzeigt, mit welcher Dialysenadel man die maximale Blutpumpengeschwindigkeit einstellen kann?
Ich bin mit Herrn Michael Meiser von Bionic Medizintechnik GmbH in Kontakt getreten und nach einem Blutflussdiagramm mit den gewünschten Angaben gebeten.
Die u.a. Tabelle zeigt, welche Dialysenadel mit welchen Blutfluss benutzt werden kann. Mit der 17G sollte man die Blutpumpe nicht schneller als 280ml/min einstellen.

Frage:
Thromboseprophylaxe bei einer Shuntprothese?
Ich habe nach meiner ersten Protesenshunt-OP vor 29 Jahren Assasantin über Jahre hinweg eingenommen, bis ich Magenprobleme bekam. Dann nur täglich eine ASS 100 protect mit magenschonendem
Medikament. Nun habe ich gelesen, dass diese Prohylaxe nicht unbedingt den Erfolg verspricht. Lt einer Studie:
Eine Antithrombozyten-Therapie mit ASS plus Dipyridamol kann bei Dialysepatienten helfen, einen arteriovenösen Shunt offen zu halten. Die Ergebnisse einer randomisierten Studie im New England
Journal of Medicine (2009; 360: 2191-2201) blieben allerdings hinter den Erwartungen zurück.
Sollte man bei einem Prothesenshunt eine Thromboseprophylaxe oder -therapie anwenden, um einer Shuntthrombose vorzubeugen?
Wie ist Ihre Meinung?
Antwort von Herrn Dr. Röder:
Thromboseprophylaxe beim PTFE – Gefäßersatzshunt : Generell –NEIN – dient nur als Beruhigung für den Operateur – AUSNAHMEN : nachgewiesene Gerinnungsstörungen oder Gerinnungsfaktorendefekte –beides ist SEHR selten.
Es gibt keine seriösen Studien , die einen signifikanten Nutzen für den Patienten bzw. seinen Shunt belegen – abgesehen von den von mir angesprochenen nachgewiesenen Gerinnungsstörungen.
Meine Frage:
Nach Shunt Operationen wird doch meistens eine Fragminspritze einmal täglich gespritzt. Die ist doch für die Tromboseprophylaxe. Hat aber nicht mit dem Shunt zu tun?
Antwort von Herrn Dr. Röder:
Richtig – die Fragmingabe erfolgt wegen der post op Immobilisation des Patienten –NICHT zur Shuntoffenhaltung
Dr. med. Thomas Röder †
ehm. Chefarzt der Dialyseshuntchirurgie
HELIOS Klinik Blankenhain
Frage
Ich habe seit Jahren das Problem, dass ich im direkten Umfeld der Punktionsnadeln Juckreiz habe. Das ist für mich ein wirklich ernstes Problem, und ich wäre froh, wenn vielleicht jemand weiss, ob es eine Unverträglichkeit auf die Nadeln gibt.
Es wurde bereits alles probiert, ohne Tupfer, andere Desinfektionsprays, ganz ohne Spray, andere Pflaster, ohne Pflaster, aber der Juckreiz tritt immer wieder auf. Genau im Augenblick des
Einstechens in die Haut fängt es einmal kräftig an zu Jucken, genauso beim Herausziehen der Nadeln. Exakt in dem Moment, in dem die Nadel aus der Haut gezogen wird, juckt es erneut
kräftig.
Das schlimmste ist aber während der Behandlung. Abhängig von der Pumpengeschwinigkeit juckt es mal stärker, mal weniger stark. Aber jucken tut es immer.
Ich habe grüne Nadeln . Weiss jemand einen Rat? Bin Heimdialysepatient 40 J. und am verzweifeln.
Antwort von Herrn Dr. Weber:
Auf Nadeln, die ja aus Metall sind, sind keine Unverträglichkeiten bekannt. Es gibt jedoch
Patienten, die auf die verwendeten Schlauchsysteme reagieren, was sich beispielsweise auch durch Juckreiz äußern kann.
Hier gibt es spezielle hypoallergene Schlauchsysteme (je nach Nephrologen von unterschiedlichen Herstellern empfohlen), die ich im vorliegenden Fall einmal ausprobieren würde.
Nachtrag Thomas Lehn:
Ich glaube, es liegt an der Punktionsstelle. Im Stichkanal liegt ein Hautnerv, der dieses Jucken auslösen könnte. Strickleiterpunktion!
Dr. H. Weber
Klinik für Gefäßchirurgie / Gefäßzentrum
Bamberg
Frage:
"Bei Shunts entstehen meistens durch falscher Punktionstechnik Pseudoaneurysmen, die hässlich ausschauen? Wann sollte man dies Anarysmen beseitigen lassen? Kann man da eine pauschale Antwort machen?"
Antwort von Herrn Dr. Berkhoff:
Shuntaneurysmen sind einerseits Folge langjähriger Punktionen, können andererseits aber auch Ausdruck von nachgeschalteten Engen der Shuntvene sein, vor denen sich der Blutfluss chronisch staut.
Solange der Blutfluss nicht wesentlich behindert ist, besteht kein Grund zur Korrektur; der rein kosmetische Aspekt steht ganz im Hintergrund. Problematisch ist die Situation, wenn Aneurysmen in kurzer Zeit (wenigen Wochen) deutlich an Größe zunehmen, wenn die Haut darüber papierdünn wird, oder sogar kleine Geschwüre der Haut durch die große Spannung entstehen. In diesen Fällen ist eine Korrektur notwendig, im Falle der Geschwürsbildung sogar dringend. Sinnvoll ist eine Operation auch dann, wenn sich durch die „Verwirbelung" des Blutes im Aneurysma größere Thromben bilden und infolgedessen der akute Gefäßverschluss im Aneurysma droht.
Nicht selten entstehen – wie anfangs schon erwähnt – Aneurysmen dadurch, dass sich das Blut vor einer Gefäßenge im Verlauf der Shuntvene aufstaut. In diesem Fall müssen sowohl die ursächliche Enge als auch das Aneurysma korrigiert werden.
In der Regel erfolgt bei Aneurysmaoperationen die großzügige Teilentfernung der Vorderwand des Aneurysmas mit entsprechender Längsnaht. Da bei vielen Patienten mehrere Aneurysmen im Shuntvenenverlauf bestehen, ist es sinnvoll, die Sanierung auf zwei Operationen zu verteilen, damit der Dialyserhythmus über die Punktion des zunächst nicht operierten Aneurysmas beibehalten werden kann. Nach Ausheilen der Gefäßnaht innerhalb von einigen Wochen kann dann der sanierte Abschnitt punktiert und die Operation des zweiten Aneurysmas in Angriff genommen werden.
Dr. med. Michael Berkhoff (lt. Shuntchirurg)
Allgemeinchirurgie St. Vincenz-Krankenhaus Mainz
Frage:
"Was sind die Ursachen, die zu einem Shuntverschluss führen?"
"Wie lange sollte man nach der Dialyse eine AV Fistel und Coretex Shunt abdrücken?
Ich treffe immer wieder Patienten, die lassen sich nach 5 Minuten Drücken einen Druckverband machen. Das kann doch nicht gut für den Shunt sein?"
Antwort von Herrn Prof. Dr. Wozniak:
Beide Fragen sind Killerfragen
zu 1) tausende Möglichkeiten von der mechanischen Abschnürung bis hin zur Fehlpunktion oder einer nicht optimalen chirurgischen Erstanlage......Kreislaufschwäche bei der Dialyse, Arteriosklerose
an der Arterie typische venöse Stenoseentwichlung hinter der Nahtstelle..........- da gibt es kaum ein Ende
zu 2) dahinter verbirgt sich eine Glaubensfrage - schlussendlich muss solange gedrückt - aber nicht zugedrückt oder gewickelt - aber nicht zugeschnürt werden, bis es nicht mehr aus den Punktionsstellen nachblutet.......
Prof. Dr. med. Gernold Wozniak (Chefarzt)
Knappschaftskrankenhaus
Klinik für Gefäßchirurgie in Bottrop
Copyright by Thomas Lehn